- リハビリテーション科部長
人工関節・関節鏡センター長
小田 智之
高齢化やスポーツ活動の普及 に伴い、四肢の関節由来の病気やケガに対する治療が必要な患者さんは増加しています。その対象となる病気やケガの種類もさまざまであるため、個々の部位や病態に応じて、高度な専門的知識や技術が必要となります。 そこで当院では、従来から積極的に行ってきた四肢の関節外科治療を、より高い水準で患者さんに提供できる環境を整えるべく、人工関節・関節鏡外科センターを設立しました。充実したスタッフと設備で、患者さん一人ひとりが安心して最良の治療を受けられるよう、日々診療に臨んでおります。
-
上 肢
(肩関節についてはこちら)
-
下 肢
(股関節・膝関節についてはこちら)
肩関節について
肩関節は体の中で最も可動範囲の広い関節であり、上肢を動かすうえで非常に重要な役割を担っています。その高い機能性を成し遂げるために肩関節は複雑な構造をもつ一方で、外傷、加齢性変化、スポーツや労働による長期的な負荷などによって、さまざまな病態を示します。一生涯のうちに肩の痛みを経験する確率は70%に及ぶと言われ、適切な治療の重要性が示唆されます。しかしながら、肩関節の特殊性や多岐にわたる病態から、整形外科医の診察を受けたにも拘らず、正確な診断がつかず治療に難渋することもしばしば見受けられます。
当院では、肩関節診療に習熟した複数の専門医が、肩関節に起因する症状で来院された患者さんの診療に従事しています。まず、可能な限り保存的治療(手術以外の治療)を進めることが基本的な方針ですが、保存療法で症状の改善が得られない腱板断裂や反復性肩関節脱臼などの症例に対する関節鏡手術、それから、修復不能な病態である腱板断裂性肩関節症や変形性肩関節症、外傷に対する人工肩関節置換術など、専門性の高い手術治療を個々の患者さんの状況に応じて行っております。
肩関節鏡手術
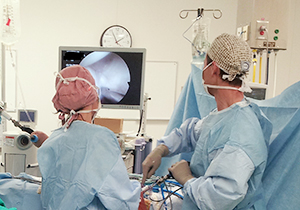 肩関節鏡は、膝関節鏡と比べるとまだ歴史が浅く、本邦においてはこの10年で急速に普及してきた比較的新しい手術手技です。肩関節は体表から関節内部までの距離が深いため、従来の観血的手術においては、大きな皮膚切開が必要で、筋肉を中心とした健常な軟部組織への侵襲が避けられません。そういった点において、肩関節鏡は周囲組織への影響を最小限に留めて患部の処置ができる、非常に優れた手術法です。その一方で、肩関節特有の三次元的で複雑な解剖や限られたスペースから、肩関節鏡手術には習熟した高い技術が求められます。当院では、世界的に著名な肩関節鏡手術の第一人者であるDr. Ian Lo(カナダ)に2年間にわたり師事し研鑽を積んだ大野 洋平 医師を筆頭に、複数の施設で研修を重ねた複数の医師が、肩関節鏡手術を行っております。
肩関節鏡は、膝関節鏡と比べるとまだ歴史が浅く、本邦においてはこの10年で急速に普及してきた比較的新しい手術手技です。肩関節は体表から関節内部までの距離が深いため、従来の観血的手術においては、大きな皮膚切開が必要で、筋肉を中心とした健常な軟部組織への侵襲が避けられません。そういった点において、肩関節鏡は周囲組織への影響を最小限に留めて患部の処置ができる、非常に優れた手術法です。その一方で、肩関節特有の三次元的で複雑な解剖や限られたスペースから、肩関節鏡手術には習熟した高い技術が求められます。当院では、世界的に著名な肩関節鏡手術の第一人者であるDr. Ian Lo(カナダ)に2年間にわたり師事し研鑽を積んだ大野 洋平 医師を筆頭に、複数の施設で研修を重ねた複数の医師が、肩関節鏡手術を行っております。対象となるのは、その頻度の多い順から、腱板断裂、反復性肩関節脱臼、外傷、関節拘縮、関節炎などであり、当院においても専門医師の増加に伴い、手術件数も急増しています。当院は、東海地区において多くの肩関節鏡手術が行われている数少ない施設のうちの一つです。
人工肩関節手術
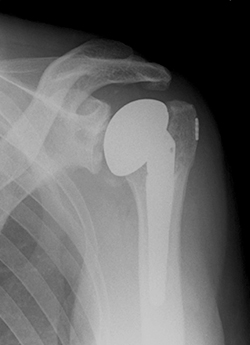
- 写真1
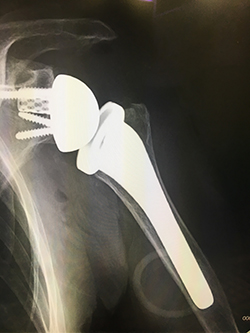
- 写真2
? 年齢とともに軟骨がすり減る「変形性関節症」が肩関節に発生する頻度が、荷重関節である膝関節や股関節と比べて少ない
? 肩関節の運動に不可欠な筋肉群である「腱板」が機能していないと、従来型の人工肩関節では運動機能を取り戻せない
といったことが挙げられます。
実際に肩関節で修復手術が困難な病態としては、通常の「変形性肩関節症」よりも、腱板断裂が進行したことで上腕骨頭が上方へ移動し関節が変形してしまう「腱板断裂性肩関節症」や「外傷(骨折、脱臼)」に起因することの方が圧倒的に多く見受けられます。にもかかわらず、頻度の多いそのような症例では、肩の運動に不可欠な腱板機能が破綻しているため、従来型の人工肩関節(写真1)をもってしても機能回復を期待できない、というジレンマがありました。
その一方で、フランスで開発された「リバース型人工肩関節」という、従来型とはボールとソケットの位置関係を反転させた機種(写真2)を用いることで、腱板が機能していない肩でも良好な成績が得られることが報告され、欧米諸国でさまざまな肩の病態に適応が広がりました。日本では2014年よりこの「リバース型人工肩関節」が導入され、すでに多くの患者さんがこの新機種を用いた手術で良好な結果を得られています。現在本邦では、対象患者さんの「年齢制限(原則70歳以上)」に加えて、執刀医に関しても「肩関節手術を十分に経験している資格認定医師」のみが「登録施設」で手術を行う、という制限が設けられています。
担当医師(リバース型人工肩関節置換術執刀資格保有者)

- 小田 智之
- 役職
- リハビリテーション科部長
人工関節・関節鏡センター長
- 略歴
- 平成15年 市立四日市病院
平成19年 知多市民病院
平成23年 名古屋大学医学部附属病院
平成29年 トヨタ記念病院
- 指導医/専門医/認定医
- [専門医]
日本整形外科学会 整形外科専門医
[資格]
日本整形外科スポーツ医学会 代議員
日本スポーツ協会公認スポーツ指導者
日本体育協会公認スポーツドクター
名古屋グランパス チームドクター
東邦高校サッカー部 チームドクター
医学博士
人工股関節・人工膝関節手術
 関節が変形してしまう原因はいろいろありますが、なかでも最も頻度が高いのが変形性関節症です。おもに加齢による変化によって、軟骨が変性し 摩耗していきます。軟骨変性の進行とともに骨も変形するため、痛みや機能障害(可動範囲の減少、筋力低下など)を起こします。特に、膝関節と股関節は荷重を支える下肢の重要な関節であり、その症状が生活に与える影響は非常に大きいものとなります。高齢者では、下肢関節の障害が直接的に歩行能力、運動機能の低下につながり、その結果として、体力の低下から全身状態の悪化をもたらすことさえあります。
関節が変形してしまう原因はいろいろありますが、なかでも最も頻度が高いのが変形性関節症です。おもに加齢による変化によって、軟骨が変性し 摩耗していきます。軟骨変性の進行とともに骨も変形するため、痛みや機能障害(可動範囲の減少、筋力低下など)を起こします。特に、膝関節と股関節は荷重を支える下肢の重要な関節であり、その症状が生活に与える影響は非常に大きいものとなります。高齢者では、下肢関節の障害が直接的に歩行能力、運動機能の低下につながり、その結果として、体力の低下から全身状態の悪化をもたらすことさえあります。下肢の変形性関節症は、基本的には長期的な荷重負荷によって進行すると考えられていますが、その発症には複数の因子が絡み合っており、人種や文化によっても異なることが知られています。また、太古の恐竜や人間以外の動物にも、変形性関節症や変形性脊椎症が認められています。
日本人では、 股関節の臼蓋(くぼみの部分)が、欧米人と比べて、特に女性で浅いことが多く、 先天性股関節脱臼や臼蓋形成不全といった変化が幼少期からその頻度が多いと言われます。これが中年以降になり関節軟骨の摩耗が進むと、臼蓋と大腿骨頭の適合性が失われ、股関節の変形と破壊が起きて二次性の変形性股関節症を起こします。その結果として、痛みだけでなく、股関節の可動域制限や歩行障害が生じ、日常生活動作に支障をきたすことがあります。日本人の中ではこの二次性変形性股関節症の頻度が最多ですが、臼蓋が浅くない方でも関節症性変化を生じることがあり(一次性変形性股関節症)、同様の症状をきたします。
一方、膝関節は股関節より変形性関節症が発生する頻度が多いため、治療を受けられている患者さんも多数いらっしゃいます。肥満や加齢による影響はよく知られるところでありますが、日本人にO脚が多いことや、床に直接座ったり布団で就寝するという、しゃがむ動作の多い和式の生活スタイルも、変形性膝関節症の発症や進行に影響していると考えられています。股関節と同様に、主たる症状として痛みが生じますが、進行すると可動域制限や筋力低下から歩行機能に著しい影響を及ぼします。
股関節でも膝関節でも、病状が進んで保存療法(鎮痛剤、注射、リハビリ、装具など)により症状の改善が得られなければ、骨切り術や人工関節置換術といった手術治療が必要となります。いずれの手術法を選択するかについて、絶対的な基準はありませんが、比較的若年で活動性が高く関節変形の少ない患者さんには骨切り術を、高齢で活動性が低く変形の強い患者さんには人工関節置換術を行う、というのが一般的な考え方です。 人工関節置換術を行う場合、手術の2週間前より自己血を貯血することと、さらに術後にも手術部位から出た血液を回収する装置を用いることで、他人の血液を用いた輸血を行わず、安全な自己血輸血手術が可能となっています。手術は、人工関節手術専用のクリーンルームにおいて、呼気排出装置のついたヘッドギアを装着して行われています。手術時間は通常1~2時間程度で、麻酔科医による麻酔管理の下、専門の関節外科医により安全に行われています。
担当医師

- 下肢人工関節班チーフ
片岡 祐司
- <略歴>
-
1983年名古屋大学医学部卒業 袋井市民病院
-
1987年岡崎市民病院
-
1989年名古屋大学整形外科
-
1993年碧南市民病院
-
1996年尾張温泉リハビリかにえ病院
-
2000年当院 整形外科 副部長
-
2001年当院 整形外科 部長
-
2008年当院 副院長
-
2013年人工関節・関節鏡センター長
-
2015年当院 院長
-
2019年当会 理事長
- <資格>
- 日本整形外科学会 整形外科専門医
膝関節鏡手術
 膝関節鏡手術の最大の利点は、従来の観血的手術では皮膚や関節包、筋腱を大きく切開しないと到達できない関節内の処置を、1cm程度の小さな傷から、内視鏡や鉗子類を入れてモニターで見ながら行えることです。正常組織への不要なダメージを避けることができ、術後の回復も早くなります。スポーツなどの外傷で起こる十字靭帯断裂や半月板損傷が、膝関節鏡手術の主な対象となります。十字靭帯断裂は縫合してもその機能を取り戻すことができないため、損傷した靭帯の部位に自己組織を移植して再建する手術が一般的に行われています。当院では正常の靭帯機能を再現するため、2本の組織で靭帯を再建する方法(解剖学的二重再建)を行っています。靭帯に使用する組織は基本的にふとももの裏にあるハムストリング腱を使用していますが、患者さんのスポーツ種目や希望に応じて、膝の皿の下にある膝蓋腱を用いることもあります。半月板損傷に対しては、以前は早期のスポーツ復帰や復職を目指して半月板切除手術の件数が多かったですが、半月板を切除した後は関節の変形が進むため、患者さんにとって短期的には良い結果が得られても長い目で見ると必ずしも良いとは言えませんでした。そのため最近では手術手技の改良や最新の医療機器を用いることにより、可能な限り切除ではなく縫合手術を行って半月板を温存するようにしています。また損傷の激しい半月板に対しては患者さんの血液を30ccほど採取してフィブリンクロットという血の塊を使用することもあります。このフィブリンクロットの中には組織を修復するさまざまな因子が含まれており、これを半月板に挟み込んで縫合することによってより良好な治癒を目指しています。
膝関節鏡手術の最大の利点は、従来の観血的手術では皮膚や関節包、筋腱を大きく切開しないと到達できない関節内の処置を、1cm程度の小さな傷から、内視鏡や鉗子類を入れてモニターで見ながら行えることです。正常組織への不要なダメージを避けることができ、術後の回復も早くなります。スポーツなどの外傷で起こる十字靭帯断裂や半月板損傷が、膝関節鏡手術の主な対象となります。十字靭帯断裂は縫合してもその機能を取り戻すことができないため、損傷した靭帯の部位に自己組織を移植して再建する手術が一般的に行われています。当院では正常の靭帯機能を再現するため、2本の組織で靭帯を再建する方法(解剖学的二重再建)を行っています。靭帯に使用する組織は基本的にふとももの裏にあるハムストリング腱を使用していますが、患者さんのスポーツ種目や希望に応じて、膝の皿の下にある膝蓋腱を用いることもあります。半月板損傷に対しては、以前は早期のスポーツ復帰や復職を目指して半月板切除手術の件数が多かったですが、半月板を切除した後は関節の変形が進むため、患者さんにとって短期的には良い結果が得られても長い目で見ると必ずしも良いとは言えませんでした。そのため最近では手術手技の改良や最新の医療機器を用いることにより、可能な限り切除ではなく縫合手術を行って半月板を温存するようにしています。また損傷の激しい半月板に対しては患者さんの血液を30ccほど採取してフィブリンクロットという血の塊を使用することもあります。このフィブリンクロットの中には組織を修復するさまざまな因子が含まれており、これを半月板に挟み込んで縫合することによってより良好な治癒を目指しています。
担当医師

- 膝関節鏡斑チーフ
良田 洋昇
- <略歴>
-
1992年金沢大学医学部卒業 江南昭和病院
-
1993年東海中央病院
-
1996年トヨタ記念病院
-
1999年春日井整形外科
-
2004年あさひ病院 整形外科 部長
-
2008年当院 整形外科 部長
-
2019年当院 人工関節・関節鏡センター長
-
2019年当院 副院長
-
2023年当院 院長
- <資格>
- 日本整形外科学会 整形外科専門医
- 日本整形外科学会 スポーツ専門医